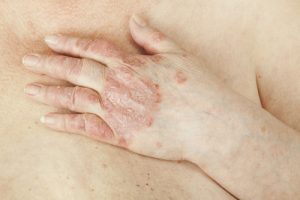
Sono circa 1,8 milioni i pazienti colpiti in Italia dalla psoriasi, di cui ben 500.000 con forme moderate-severe. Un dato corrispondente a più del 3% della popolazione. Trattandosi di una patologia cronica diffusa, i pazienti sono spesso costretti a convivere con la malattia per tutta la vita.
Ciò nonostante, considerando mezzo milione di pazienti affetti da una forma moderata severa, pari quasi a 1/3 del totale, quelli trattati con i farmaci antireumatici modificanti la malattia (Dmard) e/o biologici, come indicato dalle Linee Guida, sono meno di 40mila. Questo dato emerge da uno studio real world condotto da Clicon S.r.l. Società Benefit.
Per offrire percorsi di cura più adeguati e migliorare le condizioni dei pazienti si è riunito il Gruppo di Lavoro Pso-Path, composto da esperti farmaco-economisti (CliCon S.r.l. Società Benefit) rappresentanti della Confederazione Associazioni Regionali di Distretto (Card), dell’Associazione Dermatologi-Venereologi Ospedalieri Italiani e della Sanità Pubblica (Adoi), dell’International – Italian Society of Plastic-Regenerative and Oncologic Dermatology (Isplad), dell’Associazione Italiana Dermatologi Ambulatoriali (Aida), e dell’Associazione Psoriasici Italiani Amici della Fondazione Corazza (Apiafco).
I risultati ottenuti dallo studio real-world, condotto su un campione di 3.5 milioni di assistibili, e proiettati sulla intera popolazione Italiana, hanno mostrato come oltre la metà dei pazienti con psoriasi in trattamento con farmaci biologici, corrispondente a circa 4800 casi totali in Italia, è avviata direttamente al trattamento biologico senza l’uso di farmaci Dmard convenzionali durante l’anno precedente, come invece previsto dalle Linee Guida nazionali ed internazionali.
“Il 77% dei pazienti analizzati, in trattamento con farmaci biologici, non ha ricevuto una terapia a base di metotressato o ciclosporina per una durata di almeno 3 mesi nell’anno precedente al trattamento biologico, come previsto dagli strumenti di governance della patologia – dichiara Luca Degli Esposti, amministratore CliCon S.r.l. Società Benefit – Seguendo quindi un percorso non appropriato che, da un lato, priva il paziente di sperimentare l’efficacia sul controllo della malattia di un’opportunità terapeutica saltando direttamente alle terapie raccomandate in una fase successiva e dall’altro lato contribuisce ad un anticipo di risorse pubbliche sanitarie, dato il maggior costo della terapia biologica rispetto a quella con Dmard convenzionali”.
“Un cambiamento nella storia della psoriasi è stato segnato dall’introduzione in terapia, nei primi anni Duemila, dei cosiddetti farmaci biologici in grado di fornire buoni risultati con relativamente basso rischio di effetti collaterali e di essere somministrati per periodi estremamente lunghi. Resta tuttavia evidente che il loro utilizzo non debba intendersi come sostitutivo dei farmaci di uso più consolidato e tradizionale, quali metotressato, acitretina, ciclosporina e la stessa fototerapia UVB – spiega Francesco Cusano, Presidente Adoi – bensì aggiungersi come ulteriore opzione in quelle situazioni in cui altri farmaci falliscano o siano controindicati. Ciò è chiaramente ribadito in tutte le principali linee guida, non solo nell’ottica di limitare i costi, che spesso sono tutt’altro che trascurabili per quanto riguarda le terapie biologiche, ma anche per non privare i pazienti di opzioni terapeutiche comunque valide e talvolta più agili e facilmente gestibili, atteggiamento premiante anche nei casi in cui si dovessero verificare fallimenti terapeutici secondari, come la progressiva perdita di efficacia nel tempo, con le varie categorie di farmaci biotecnologici”.
“Quanto evidenziato dallo studio Pso-Path, cioè che oltre il 50% dei pazienti in trattamento con farmaci biologici non abbia praticato nell’anno precedente alcuna terapia convenzionale – aggiunge Cusano – è un dato estremamente sorprendente, che dovrebbe farci riflettere sulla capacità di implementazione delle varie raccomandazioni elaborate e pubblicate, oltre che sulla capacità di controllo dell’appropriatezza terapeutica, spesso meramente limitata al controllo dei costi e non dei percorsi più opportuni per i pazienti”.
Oltre quindi a dimostrare come a una maggiore appropriatezza clinica, data da un maggiore utilizzo dei farmaci convenzionali prima dei biologici, corrisponda anche un notevole risparmio di risorse (pari a circa oltre 35 milioni di euro in 2 anni su una popolazione potenziale di 45.000 pazienti trattati), gli autori dell’analisi ritengono fondamentale un processo di integrazioni delle differenti forme assistenziali, territoriali ed ospedaliere, superando la frammentarietà dei singoli “momenti” di cura verso un approccio integrato e orientato all’intero “percorso” del paziente, in una prospettiva di appropriatezza ed efficienza del complesso delle cure erogate sul paziente.
“Da tempo le associazioni chiedono di sedersi ai tavoli delle cabine di regia regionali con clinici e istituzioni consapevoli dell’apporto che le associazioni possono dare sulla conoscenza dei bisogni reali, ancora insoddisfatti dei pazienti – conclude Valeria Corazza, Presidente Apiafco -. Alle commissioni della salute e degli assessorati si chiede di prendere parte alle scelte di politica sanitaria ed economica che possano mettere a rischio il diritto alle cure, alle implementazioni dei percorsi diagnostico-terapeutici assistenziali e alla presa in carico in percorsi interdisciplinari”.